La minería, por naturaleza, es una operación profundamente influenciada por su entorno geográfico y las características del yacimiento.
- 25/06/2020 06:34

A sus 62 años, Juan Miguel Pascale, director del Instituto Conmemorativo Gorgas y Estudios de la Salud (Icges), jamás pensó que cerraría su carrera como patólogo pegado al teléfono en busca de pruebas de Reacción en Cadena de la Polimerasa (PCR) y antígenas para combatir la covid-19. El virus interrumpió todos sus proyectos de investigación, uno de obesidad por ejemplo, y lo enfocó en una sola cosa: abastecer al país de los test.
“Era poder sobrevivir dando respuesta oportuna. Comprar reactivos para todos, incluyendo la Caja de Seguro Social (CSS), que todavía no ha activado el equipo nuevo en su laboratorio”, para analizar las pruebas, recuerda el científico. Lo que más dolor de cabeza le causó, fueron los kits para extraer el RNA, el material nucleico del virus, “esa fue una lucha feroz. Un país centroamericano nos retuvo una cantidad de RNA porque lo necesitaba, como todo mundo”, describe la anécdota a La Estrella de Panamá.
El doctor vive bajo presión, especialmente en este mes de junio cuando se ha intensificado búsqueda de sospechosos a raíz del vertiginoso aumento de positivos.
Para Pascale, 10 mil pruebas de inventario solo es tranquilidad para una semana, o menos. De ahí el criterio de los médicos en “no malgastar” el recurso en pacientes que no presentan síntomas.
“Lo ideal en una población como la nuestra es hacer unas 4 mil pruebas diarias”, estima Pascale. Pero en promedio se hace la mitad debido a varios factores, entre ellos, la limitada disponibilidad y el recurso humano idóneo que practique los hisopados. El Minsa prefiere médicos y no hay suficientes, aunque algunos especialistas lo califican como una camisa de fuerza, pues los laboratorista están capacitados para dicha tarea.
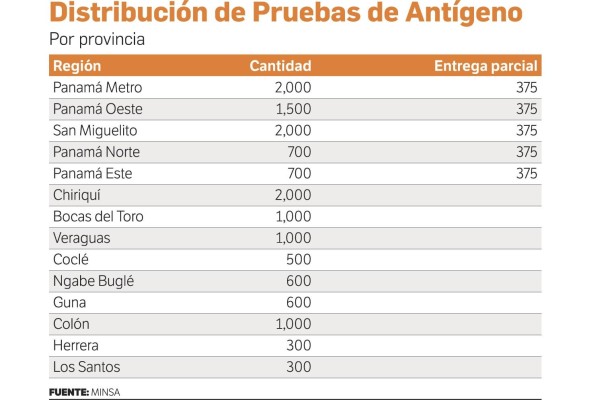
“Estamos haciendo entre 1,800 a 2 mil pruebas diarias entre pruebas de PCR, antígeno y serológicas en personal de salud y la Policía para saber cuántos se han contagiado”, explica Gerardo Alfaro, representante de la Organización Panamericana de la Salud en Panamá (OPS). Optimizar el recurso también “significa que si en una familia hay un positivo, no es necesario hacer la prueba a todos, hay que aislarlos, si me sobran se las hago”, añade.
En la fase de trazabilidad, el sistema también presenta deficiencias de recurso humano. La crítica de algunos galenos radica en que el trabajo de campo agresivo que se implementa ahora debió iniciar cuando la velocidad de transmisión (RT) registraba .95. “No es lo mismo hacer trazabilidad a 100 pacientes que a 900, más su contactos", escuchamos de uno de los entrevistados. Recién se ven filas, en la ventanilla de Recursos Humanos del Minsa, de los médicos que recibieron idoneidad en abril para reforzar la tarea. Galenos sugieren también sumar a funcionarios de la Contraloría General de la Nación para colaborar en la rama estadística del Minsa y de la CSS, cruzar datos y analizar la realidad a partir de los números.
Los Equipos de Respuesta Rápida (ERR) visten una bata larga desechable hasta la rodilla de color azul, gorro, guantes, mascarilla y protector de plástico que les cubre rostro, en un clima tropical de 30 grados centígrados. Terminan empapados de sudor y lo más agotador es que cada día aumenta la carga.
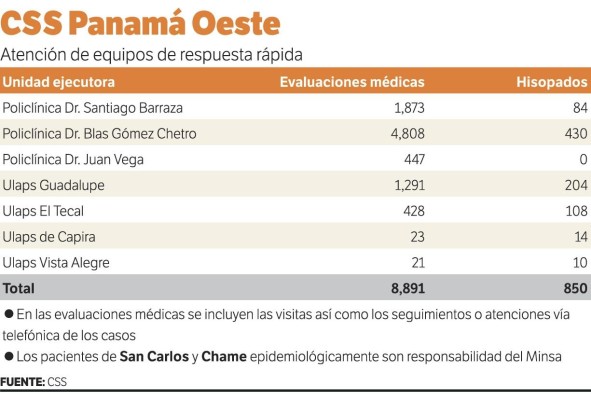
Lo ideal es que en cada regional de Salud cuente con 15 a 20 equipos, la realidad es que se trabaja con 12 equipos o menos (ver tabla).
“Cuando estamos en la comunidad nos ponemos en riesgo, la bata llena de sudor, los guantes empapados. Siempre salen los mismos, aunque han ido sumando personal”, relata la doctora Herminia Mariscal, directora institucional de la Caja de Seguro Social de Panamá Oeste.
En zonas como San Miguelito, donde cinco de nueve corregimientos están afectados por el virus, la búsqueda se hace más complicada por la topología del lugar. Hay que redoblar el paso en las veredas, subir escaleras, pasar entre aleros, ingresar a hogares hacinados que se comunican entre sí, entre direcciones que no conocen los médicos que últimamente han sumado a líderes comunitarios para identificar las casas.
“Nos hemos quedado cortos en la capacidad para hacer las pruebas. Además como vamos a las casas es difícil porque no encuentran la dirección, son lomas que hay que subir, todo atrasa”, ilustra la doctora Yaritzel Ríos, directora de la regional en mención.
En la regional del Minsa de Panamá Norte, el equipo de respuesta rápida concreta aproximadamente 30 pruebas diarias. “Nosotros quisiéramos hacer más pero no hay personal”, recalcó la doctora Anabel Navarro, jefa de Salud Pública de la regional.
Además, insiste, “no se puede ir de una casa a otra con el mismo mameluco. El que se usa en una casa se desecha. Salen con los equipos programados para las pruebas”. La doctora explica que a falta de ERR limita la capacidad para hacer las pruebas a todos los asintomáticos, “sería lo ideal”, exclama.
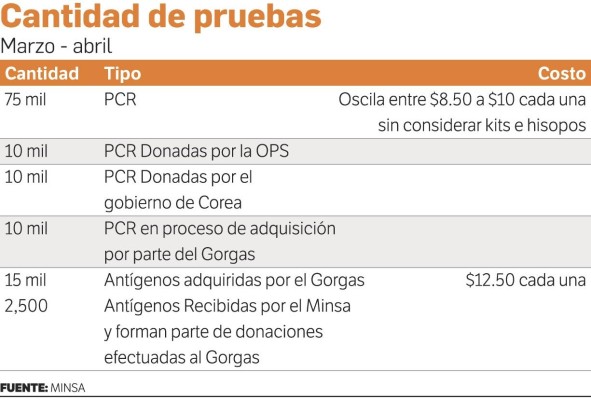
Para cada cambio de ropa necesitan 20 minutos aproximadamente, diez para vestirse y diez para desvestirse. Son insumos que el Minsa debe reponer a los centros regionales, y ya hay voces de los gremios médicos que alertan sobre la escasez de estos artículos en los hospitales.
En la barriada, el factor cultural resulta otro obstáculo para los médicos: “La gente nos dice que no quiere que vayamos a su casa porque los vecinos les hacen bulling”, nos repelan", comenta una doctora activa en el campo.
Sobre la posibilidad de haber incrementado las pruebas en meses pasados, Navarro indica que estas decisiones escapan de su alcance: “Lo ideal sería que cada región sanitaria tuviera muchos equipos de respuesta rápida de acuerdo a la población que maneja, pero es importante recordar que la pandemia no fue anunciada. Se trabaja en los protocolos, medidas de prevención y personal de salud”.
En la CSS de Panamá Oeste, la doctora Mariscal indica que cada médico puede hacer hasta 20 pruebas diarias, debido a la exposición viral. De ahí la necesidad de reforzar el personal, “pues ellos también temen llevar el virus a casa”, subraya. En los primeros días de junio se han efectuado 850 hisopados, según estadísticas de esta entidad.
Por tres meses, de enero a abril, no se masificaron las muestras en el territorio, lo que algunos médicos califican como una oportunidad del virus para reproducirse exponencialmente.
“En el aumento de los casos hay que decir, que no iniciamos desde el día uno la trazabilidad. Necesitamos más recursos humanos ahora. Arraiján necesitaría cinco ERR completos, esto significa 15 personas más para hacer el recorrido y captar los casos”, reconoce Mariscal.
Desde el 1 de junio la CSS reforzó la toma de muestras. “Antes salía uno diario y eso no es suficiente”, admite la galena.
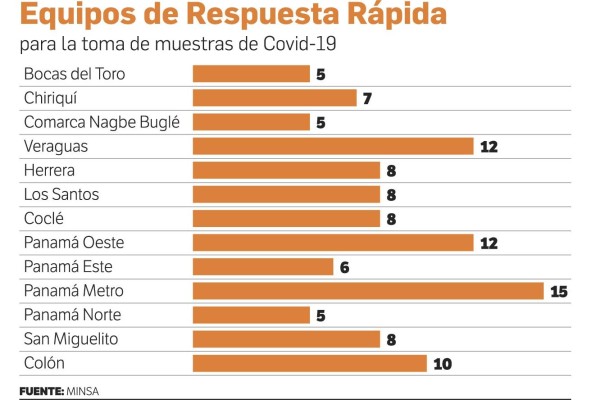
Otra falencia es la falta de coordinación interinstitucional entre el Minsa y la CSS a nivel epidemiológico. Explica Mariscal que al ERR no le da tiempo de hacer docencia con la población, o entregar mascarillas, gel alcoholado, “eso debería hacerlo el Minsa”, apunta. Además percibe que la mayor carga en la atención de salud (86%) recae en las policlínicas de la CSS, cuando el Minsa “cierra temprano” los centros de salud.
“Hasta el día de hoy no hemos tenido inventarios de pruebas en cero. Se calcula de qué tamaño es la transmisión en cada corregimiento, qué tan complicado es, si se puede hacer un cerco sanitario y por otro lado, cuántas pruebas hay para distribuir y qué personal lo hará. Es una gestión variable. Se ajusta día a día”, describe Alfaro.
En cuanto a costos de los exámenes, “el proceso de análisis de PCR se estima entre $25 y $30”, detalla Pascale. Hasta el momento, el gobierno ha invertido aproximadamente $675,000 en pruebas de PCR (a lo que hay que sumar el proceso de análisis) y $187,500 en pruebas de antígenos (ver tabla).
“Los equipos que se usan en el laboratorio se estiman entre $32 mil a $64 mil, según la calidad y rapidez”, explica el científico que ha tenido que incrementar los turnos del personal a 24 horas para atender la gran demanda y “sacar en 12 horas los resultados, máximo en 24 horas”, asegura.
Jorge Motta, exdirector del Gorgas, se pregunta si las autoridades se sienten cómodas con el número de pruebas que hacen diariamente.
¿Debimos hacer más prueba al inicio?, inquirió este diario a Pascale.
“Es muy fácil decir lo que hay que hacer después de que pasan las cosas”, responde. “El equipo da todo de sí, a pesar del agotamiento”, insiste.
La estrategia que emplea el Ministerio de Salud (Minsa) para la toma de muestras es a través de los ERR generalmente formados por un médico, una enfermera y un odontólogo. Van al campo y valoran clínicamente al paciente para definir si puede permanecer aislado en su domicilio, si se traslada al hospital, o a un hotel.
Una táctica para la recolección de muestras ocurre en los centros de hisopado, lugares de atención masiva. Maniobra que va acompañada de la parte tecnológica, como es la línea de atención 169 o la plataforma virtual Respuesta Operativa de Salud Automática, R.O.S.A., una iniciativa tecnológica implementada a raíz de la pandemia para atender a la población. Otra parte de las pruebas se efectúa en los puntos centinelas, “que se ubican en sitios estratégicos como un estadio o parques con las garantías de bio-atención”, describe el doctor Rolando Luque, coordinador de Operaciones del Minsa.
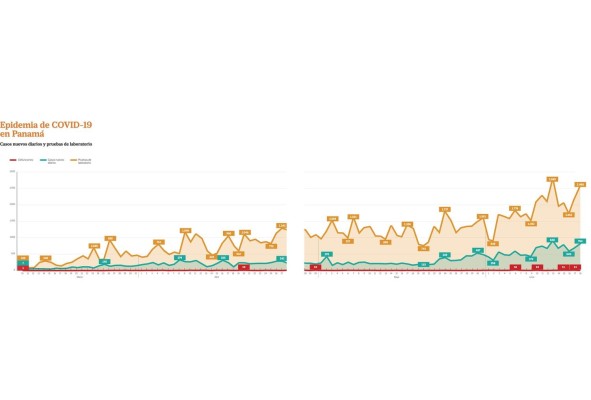
Tan solo en los primeros 15 días de junio, cuando aún rigen restricciones de movilidad instaladas el 1 de abril, se contó la mayor cantidad de casos nuevos positivos, (10,811) doblando prácticamente el conteo de casi tres meses. Es decir, desde el 9 de marzo cuando se declaró el primer caso positivo en Panamá, hasta el 31 de mayo se contaron 13,463 positivos. Y de continuar a este ritmo, el Minsa proyecta que en 18 días más se alcanzarán 50 mil positivos. El 60% de los casos se reportan en 30 corregimientos del país, algo que los analistas atribuyen a factores culturas y socioeconómicos.
En medio de esta situación, se percibe un tira y hala entre la empresa privada que insiste en la apertura de los bloques y el Minsa, que aún no ve la luz al final del túnel, o el tan escuchado aplanamiento de la curva. Con la apertura de los primeros bloques, el Minsa emitió 514,470 salvoconductos.
“Los casos no son el resultado de haber levantado la cuarentena el 1 de junio (del segundo bloque). Las consecuencias las veremos en las siguientes dos semanas, eso es fundamental para el análisis. Los casos de la semana pasada (14-19 de junio), fueron aquellos que se contagiaron dos semanas antes y no los detectamos”, reflexiona el doctor Jorge Luis Prosperi, pediatra, planificador y administrador de servicios de salud pública. Los números llaman a la reflexión del cuerpo científico, se preguntan si fue apropiado brincar a la reapertura económica en mayo y más adelante, del 1 al 6 de junio., relajar las medidas cuando se registraba un RT de 1.28 y luego retroceder a las restricciones cuando se disparó el RT a 1.58 y 2 en algunas partes del país.
“Desde el 10 de abril hasta principios de mayo, se logró mantener los índices de meta que se tenía, se tomó la decisión de levantar las medidas. Luego se abre el 13 de mayo, se mantuvo todavía dentro del target y se siguió con el plan de reapertura. En este momento se regresan las medidas respondiendo a los aumentos de los índices, medidas asimétricas localizadas. Pero está el reto de que una gran parte de la población está concentrada en la ciudad y las afueras”, resume el asesor del Minsa Rodrigo De Antonio, epidemiólogo.
“Ese es el lío, ¿qué hacer? La solución es compleja, pero si hubiéramos continuado con la limitación de sexo y cédula, sería otra historia. Esa no fue decisión de los asesores o de la Ministra (de Salud, Rosario Turner), sino del resto de los Ministros que decidieron en Consejo de Gabinete”, puntualiza el doctor Max Ramírez, director de Salud Pública de la región de San Miguelito.
“Pienso que la cuarentena por sexo quizás tuviera sentido si se hubiera cumplido a cabalidad el hecho de los salvoconductos, el número supera la capacidad de tener un buen control. Creo que no se enfocaron en los clusters, específicamente antes del lunes 1 junio. Ha fallado el seguimiento de los seropositivos. La carga viral se complica y eso puede infectar a gente que estaría saliendo de la crisis”, analiza el médico intensivista, Jorge Sinclair.
La clave para tener un resultado certero en esta lucha, asegura el director del Icges, es: detección, aislamiento y trazabilidad. Si uno de ellos falla, la cadena de transmisión se activa. “Ahora el gobierno se dio cuenta de eso, y está haciendo campañas activas en las barriadas, es un proceso de aprendizaje que tenemos que mejorar”, reconoce el investigador.
“Debe ser un proceso gradual”, añade Ramírez. “Los otros países tienen otra cultura, un sistema de salud universal, una directriz, es otra cosa. Esto hay que aprovecharlo para hacer los correctivos al menos en vigilancia”.
Un tema en el que coincide la mayor parte de los médicos abordados en esta investigación. “Lo que ha desmantelado el virus es la realidad del sistema de salud de los últimos gobiernos, hay ciudad hospitalaria, y la falta de medicamentos. La atención primaria no está funcionando”, abunda el doctor Jaime Sinclair, intensivista.
Por más de dos semanas este medio insistió por una respuesta del Minsa de un cuestionario de 30 inquietudes sobre estadísticas del personal de salud contagiado, datos precisos de trazabilidad, personal disponible y otros, sin embargo no respondieron.
Las carencias que evidencia la pandemia se reflejan con más severidad en la atención hospitalaria.
Los intensivistas que trabajan en el sector público y privado se están fajando con jornadas de 18 horas, sin tiempo para dormir o comer con tal de no quitar el ojo a los pacientes que están entre la vida y la muerte. Para suplir la necesidad, la CSS ordenó a médicos de otras especialidades atender pacientes covid-19 que están siendo orientado por los intensivistas.
En el gremio médico surge la inquietud de que si las proyecciones por contagio superarían los 5 mil pacientes, cuando se tomó la decisión de construir el hospital modular no se amplió la capacidad y se contempló con 100 camas, de ellas 20 de intensivos. Hasta el momento, el Minsa no ha sumado la experiencia de los más experimentados en la especialidad. Uno de ellos mencionó a este diario que la Asociación Panameña de Medicina Crítica y Terapia Intensiva no han sido consultados, a pesar de que a principios de abril enviaron una carta al presidente Laurentino Cortizo para ponerse a sus órdenes.
La Asociación Nacional de Enfermeras de Panamá se queja por la carencia de elementos básicos en el ejercicio de sus funciones: mascarillas, batas, jornadas de trabajo extenuantes que aumentan el riesgo de trabajo. Exigen conocer las cifras exactas de sus compañeros contagiados, más aún, denuncian la falta de pruebas serológicas para detectar la carga viral en el equipo. Tan solo en la CSS se han contado más de 300 miembros del personal de salud positivos acumulados.
El silencio que reciben las autoridades tiene molesto al gremio, esencial en tiempos de pandemia cuando el personal es aún más escaso.
En cuanto a la disponibilidad hospitalaria, está al borde del colapso. El 90% de la capacidad de las camas de la CSS está ocupada (129 camas libres) y la sala de Cuidados Intensivos de los hospitales privados es pequeña y está al tope.
Lo anterior también es consecuencia de que el 45% de la población panameña adolece de alguna enfermedad crónica. Es decir, un país enfermo, que por décadas descuidó la atención de salud de primer nivel, ahora intenta manejar un virus con cambios de conductas arraigadas de forma inmediata.
A diferencia de otros países de la región, Panamá ha efectuado un buen trabajo en el tratamiento de los pacientes reflejando una tasa de letalidad (número de fallecidos que entran al hospital) que oscila en 1.9%. Otros países presentan tasas superiores al 4% (Honduras, Perú y Cuba) México encabeza la lista con 11%.
Desde el inicio de la pandemia han fallecido 531 personas, lo que en la relación de número de muertos en proporción por habitantes, se cuentan 100 defunciones por millón, y ese número es alto, indica el pediatra Prosperi.











